מרפאת עיניים
- א' - ה' 19:00 - 9:00
- ו' - 14:00 - 9:00
- דיזנגוף 332, תל אביב יפו
ניוון רשתית AMD היא מחלת עיניים שמופיעה בגיל מבוגר, ומהווה את הסיבה הנפוצה ביותר לעיוורון במדינות המפותחות. אבחון מוקדם הינו קריטי על-מנת לאפשר טיפול בזמן ומניעת החמרת הפגיעה ברשתית העין.
בעמוד זה תמצאו מידע מקיף ויקר ערך אודות המחלה (ששמה המלא הוא Age related Macular Degeneration, כלומר ניוון מקולרי על רקע גיל, או פשוט ניוון מקולרי גילי), הגורמים לה, האופן שבו היא מתפתחת, דרכי האבחון ואפשרויות הטיפול שמצילות את הראייה.
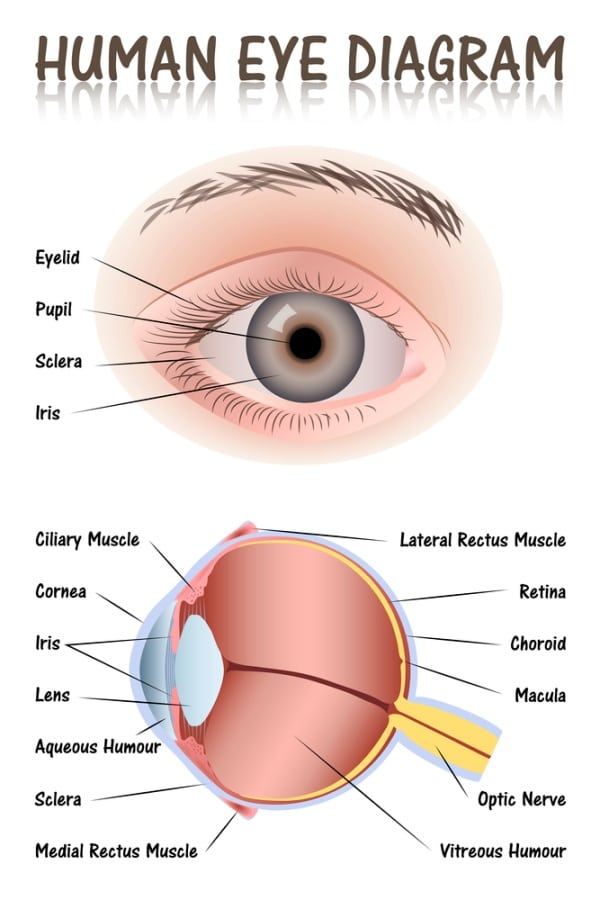
על-מנת להבין את האופן שבו משפיע ניוון מקולרי גילי על הראייה, נדרש ידע בסיסי לגבי רשתית העין, אותו אזור שנפגע עקב ה-AMD.
העיניים שלנו הן כדורים בקוטר של כ-2.5 ס”מ. נהוג לחלק את הכדור למספר שכבות: החיצונית ביותר היא לובן העין, שבנויה בעיקר מקולגן ותפקידה הוא לספק הגנה לאיבר הכל כך חשוב ורגיש. לאחר מכן ישנה רקמה שקופה ודקיקה שנקראת קרנית, והיא זו ששוברת את האור שמגיע אלינו. מאחורי הקרנית נמצאת הקשתית שבמרכזה ישנו האישון, השכבה הבאה היא העדשה שגם לה חלק בשבירת הקרניים של האור שנכנסות אל העין, אחריה ישנה שכבת כלי דם והשכבה הפנימית ביותר היא הרשתית.

היא זו ש"מתרגמת" את קרני האור לאותות חשמליים, שאותם המוח שלנו יודע לפענח ו"לספר" לנו מה מתרחש סביבנו.
צרו איתנו קשר – השאירו פרטים, ונחזור אליכם בהקדם!
הרשתית מקבלת חומרי הזנה וחמצן מהשכבה הדמית שמעליה, וכאמור ממירה אור למסרים עצביים. ניתן לזהות בה 9 שכבות שונות, שהחשובה בהן בהקשר ל-AMD היא האחרונה:
השכבה החשובה היא כאמור התשיעית, זו הפנימית ביותר. שכבת הפוטורצפטורים כולל שני סוגים של תאים שנקראים קנים (Rods) ומדוכים (Cones). הקנים הם הרוב, כ-95% מהתאים, ואילו המדוכים (שמספרם הוא כ-6 מיליון) נמצאים בעיקר במרכז הרשתית, בחלק שנקרא מקולה. ניוון מקולרי פוגע במדוכים, וכן במרכיב חשוב נוסף בעין, RPE – האפיתל של פיגמנט הרשתית, רקמה שעוטפת את הרשתית ושבין תפקידיה הגנה על מחסום דם-רשתית, מטבוליזם של ויטמין A והעברת חומרים חיוניים לרשתית, סילוק פסולת מהעיניים וסיוע בקליטת קרני האור.
כפי שניתן להבין משמה של המחלה – ניוון מקולרי גילי – הגורם העיקרי להיווצרות AMD הוא כמובן הגיל. אצל בני ובנות ה-50 ומטה ניוון של החלק המרכזי ברשתית, המקולה, כמעט ולא מתרחש. המצבים היחידים שבהם ישנו ניוון מקולרי הם על רקע מחלות תורשתיות ובהן מחלת סטרגרדט (שמופיעה כבר במהלך הילדות או בתחילת גיל הבגרות), מחלת בסט ומחלה שנקראת Sorsby’s Dystrophy וגורמת לאובדן ראייה חלקי בגיל 30-40.
לעומת זאת אחרי גיל 75 ניתן לזהות מאפיינים של ניוון במקולה אצל כמעט שליש מבני האדם. בהתאם אחת ההמלצות החשובות היא להגיע לבדיקות הרלוונטיות החל מגיל 60 (ובמקרים מסוימים גם בגיל צעיר יותר – פירוט בהמשך) וכך להקדים תרופה למכה.
גורמי סיכון נוספים:
עישון – על-פי הערכות שונות עישון מגדיל את ההסתברות להיווצרות הניוון המקולרי פי 4. ישנן כמה וכמה סיבות לכך, וביניהן פגיעה בזרימת הדם בשכבה הדמית, רמה ירודה של נוגדי חמצון בדם ורמת פיברינוגן גבוהה יתר על המידה. הסיכון המוגבר תקף גם למי שמפסיק לעשן, אם כי בכל מקרה ההמלצה המתבקשת היא לנסות להיגמל מהרגל מזיק זה.
כמות גבוהה מדי של שומנים בדם – מזון עתיר כולסטרול מגביר את הסיכון להתפתחות AMD.
לחץ דם גבוה.
השמנה.
חשיפה מופרזת לשמש – ובעיקר בקרב בעלי עיניים בהירות.
מוצא – מחקר שנערך בישראל מצא שהשלב הרטוב של המחלה, שהוא גם המסוכן יותר (פירוט בסעיף הבא), נפוץ יותר במגזר היהודי מאשר במגזר הערבי. בארה”ב נמצא שיעור גבוה יותר של AMD אצל בעלי עור לבן בהשוואה לאוכלוסייה ההיספנית ושחורת העור.
עוד כדאי לדעת כי ניוון מקולרי גילי נפוץ יותר בקרב נשים מאשר בקרב גברים.
לניוון רשתית יש שני שלבים: השלב ה”יבש” והשלב ה”רטוב”.
השלב הראשוני של ניוון מקולרי גילי מתאפיין בהופעתם של משקעים שונים – שומנים וחלבונים – ובהיווצרות מעין גבשושיות שנקראות דרוזן. הדרוזן מצטבר באזור המקולה וגורם לניוון של תאים בשכבות שונות ברשתית, כולל פוטורצפטורים ותאים בשכבת האפיתל של פיגמנט הרשתית.
חשוב להדגיש שבשלב זה המחלה מתפתחת בקצב איטי מאוד, כך שהוא עשוי להימשך גם שנים רבות. במרבית המקרים אין פגיעה משמעותית בראייה, אם כי ייתכנו תופעות כמו טשטוש, ירידה בחדות, קושי להסתגל לחשיכה ועוד.
מוקדם – Early AMD – עובי הגבשושיות קטן עד בינוני, הירידה בראייה קלה במיוחד עד לא קיימת, ולמעשה אין השפעה של המחלה על התפקוד היומיומי כך שהיא כלל לא מורגשת והדרך היחידה להיות מודעים לקיומה היא על בסיס אבחון מקצועי.
ביניים – Intermediate AMD – מספר רב של דרוזן בינוניים או לפחות דרוזן אחד שהוא כבר גדול. בנוסף ייתכן שחלק משכבת ה-RPE יהפוך לדק יותר. בשלב הזה כבר ישנם סימפטומים כגון קושי להבחין בצבעים, עיוותים בתמונה והסתגלות ירודה לחשיכה. כמו כן ישנו סיכוי גבוה יחסית לעבור תוך 5 שנים לשלב המתקדם.
מתקדם – Advanced non neovascular AMD – שלב זה כולל אובדן של פוטורצפטורים ותאים בשכבת ה-RPE. אם הפגיעה היא גם במרכז המקולה, אזור שנקרא פובאה (Fovea), הירידה בראייה תהיה משמעותית יותר כולל קושי לקרוא, לכתוב, לראות למרחק ולזהות פנים. הסיכון להגיע לשלב הרטוב גדל.
בשלב החמור יותר של הניוון המקולרי, המאפיין הבולט הוא צמיחת כלי דם מתחת לפובאה (בגלל שחרור חומרים מסוימים במהלך ה-AMD היבש, ובפרט חומר שנקרא VEGF). כלי הדם החדשים גורמים להסטתה של הרשתית מהמקום הנכון, ובנוסף הם חלשים ולכן דולפים מהם נוזלים, חלבונים ושומנים. עוד בעיה היא הנטייה של כלי הדם האלה לדמם, וכתוצאה מכל התופעות הנ”ל ישנו ניוון מוגבר במקולה, כלומר בחלק המרכזי של הרשתית, וכתם שחור במרכז שדה הראייה. הכתם גורם לאובדן היכולת לקרוא ולזהות פנים ולפגיעות משמעותיות נוספות בתפקוד היומיומי. הראייה ההיקפית לעומת זאת לא נפגעת בשלב הראשון.
שכיחות הופעת ה-AMD הרטוב היא 10 עד 15%. קרוב ל-90% מהמקרים שבהם האדם מתעוור נגרמים בשל שלב זה. הסיבה העיקרית לעיוורון היא היעדר טיפול מתאים כך שהפגיעה בכלי הדם יוצרת בהדרגה רקמה צלקתית ובלתי הפיכה. ככל שהצלקת הופכת לגדולה יותר, כך גדל גם הנזק לראייה, ועוד חשוב להדגיש כי ההתדרדרות עלולה להיות מהירה.
אם אחד ההורים סובל מ-AMD בשלב מתקדם שלה, הסיכוי שגם אצל הילדים יתפתח ניוון מקולרי הוא 50%.
גם מחקרים בקרב תאומים זהים גילו מתאם גבוה, וכן נמצא קשר בין שינויים ברצף גנטי מסוים שכולל 19 גנים לבין המחלה.
החיבור בין גנטיקה לעישון מסוכן במיוחד: כשישנו רקע משפחתי ובנוסף האדם מעשן, הסיכון שלו ללקות בניוון מקולרי גילי גבוה פי 10 בהשוואה לכלל האוכלוסייה.
צרו איתנו קשר – השאירו פרטים, ונחזור אליכם בהקדם!
ניוון מקולרי גילי הוא כאמור הסיבה מספר אחת לעיוורון במדינות המפותחות. בישראל ישנם כ-200,000 איש ואישה שסובלים מ-AMD בשלב כזה או אחר של המחלה, וברחבי העולם – יותר מ-150 מיליון בני אדם שהראייה שלהם מתדרדרת ואף עלולה להיעלם כליל.
העלייה המתמשכת בתוחלת החיים גורמת לכך שעל-פי הערכות מומחים מספר החולים יוכפל עד 2040, וחשוב מכך, היא מחייבת כל אדם החל מגיל מסוים לעבור אבחון מתאים – וכך לזכות בשקט נפשי חיוני אם הוא לא חולה במחלה, או להתחיל בזמן טיפול מתאים שימנע החמרה לא הכרחית.
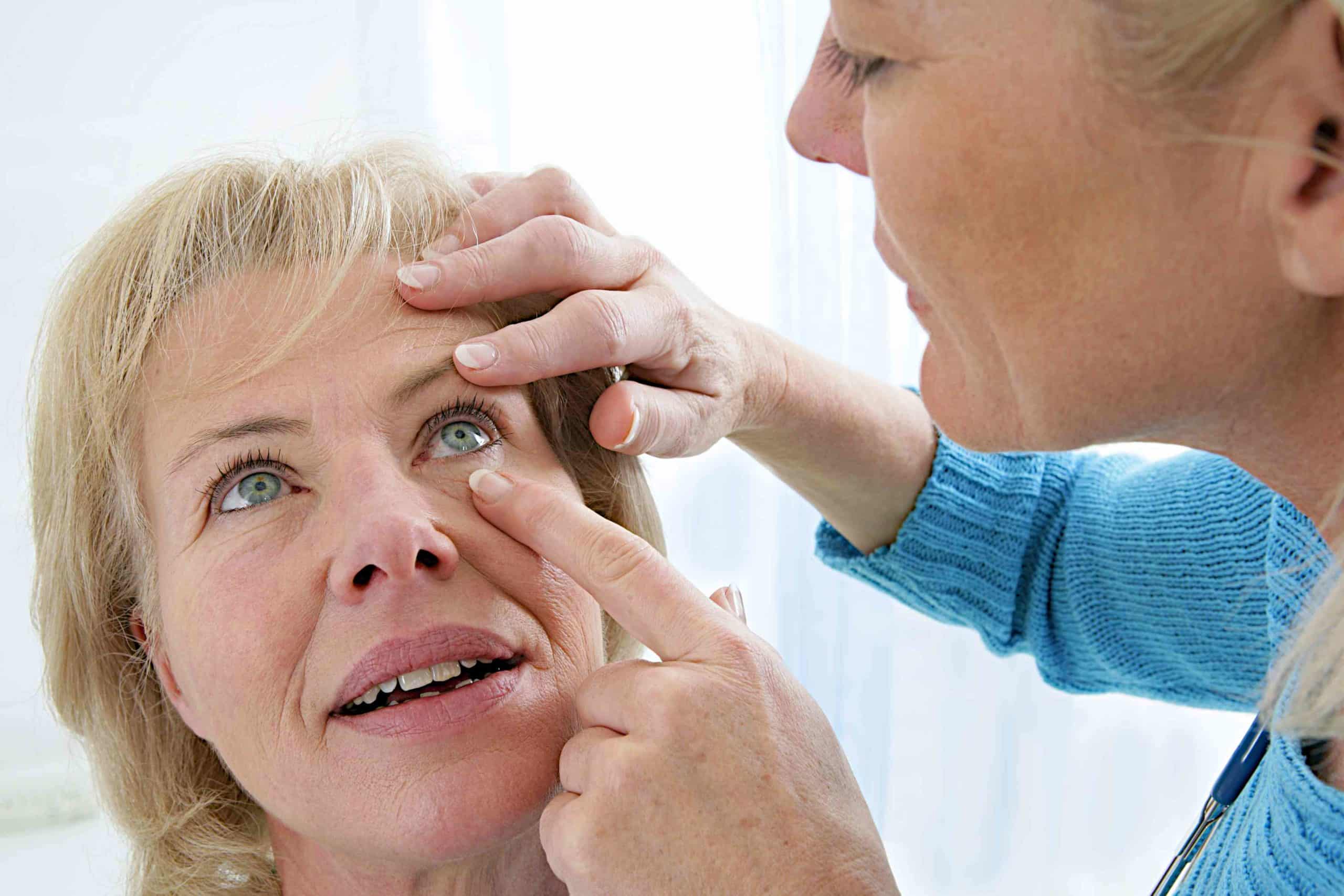
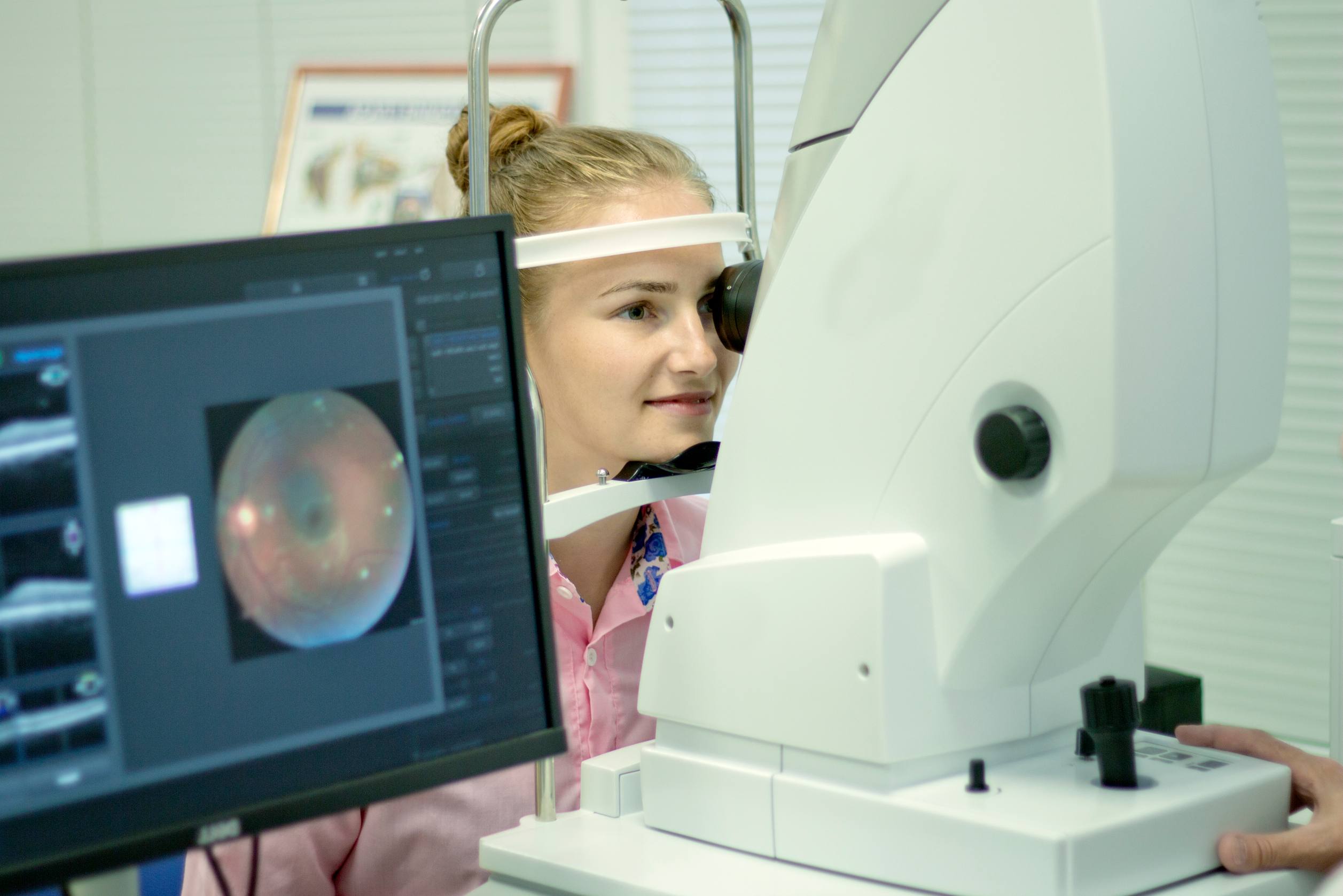
אבחון AMD מבוסס על בדיקת קרקעית העין.
מי שמבצע את הבדיקה הוא כמובן רופא עיניים, בעזרת מנורת סדק, וזאת לאחר הרחבה הכרחית של האישונים. הממצא שמעיד על הניוון המקולרי הוא אותן גבשושיות שנקראות דרוזן, שנראות ככתמים צהובים בעובי של כמה עשרות או כמה מאות מיקרונים (מיקרון הוא מיליונית המטר, כלומר אלף מיקרונים הם מילימטר אחד).
ממצאים נוספים שמהווים אינדיקציה לניוון ברשתית: שינויים בשכבת ה-RPE, ניוון בשכבה זו, צמיחה של כלי דם מתוך השכבה הדמית אל הרשתית והצטלקות באזור המקולה.
במקרים שבהם ישנו חשד לצמיחה של כלי דם חדשים תתבצע בדיקה מעמיקה יותר. אופציה אחת היא צילום אנגיוגרפי של קרקעית העין לאחר הזרקת פלורסצאין. הצילום מזהה את המעבר של החומר הזה בכלי הדם ברשתית וכך ניתן לזהות קיומם של כלי דם חדשים שצמחו מהדמית וכן הצטלקות אם ישנה. בחלק מהמקרים נדרשת הזרקת חומר אחר, בשם ICG כדי להדגים צמיחה של כלי דם.
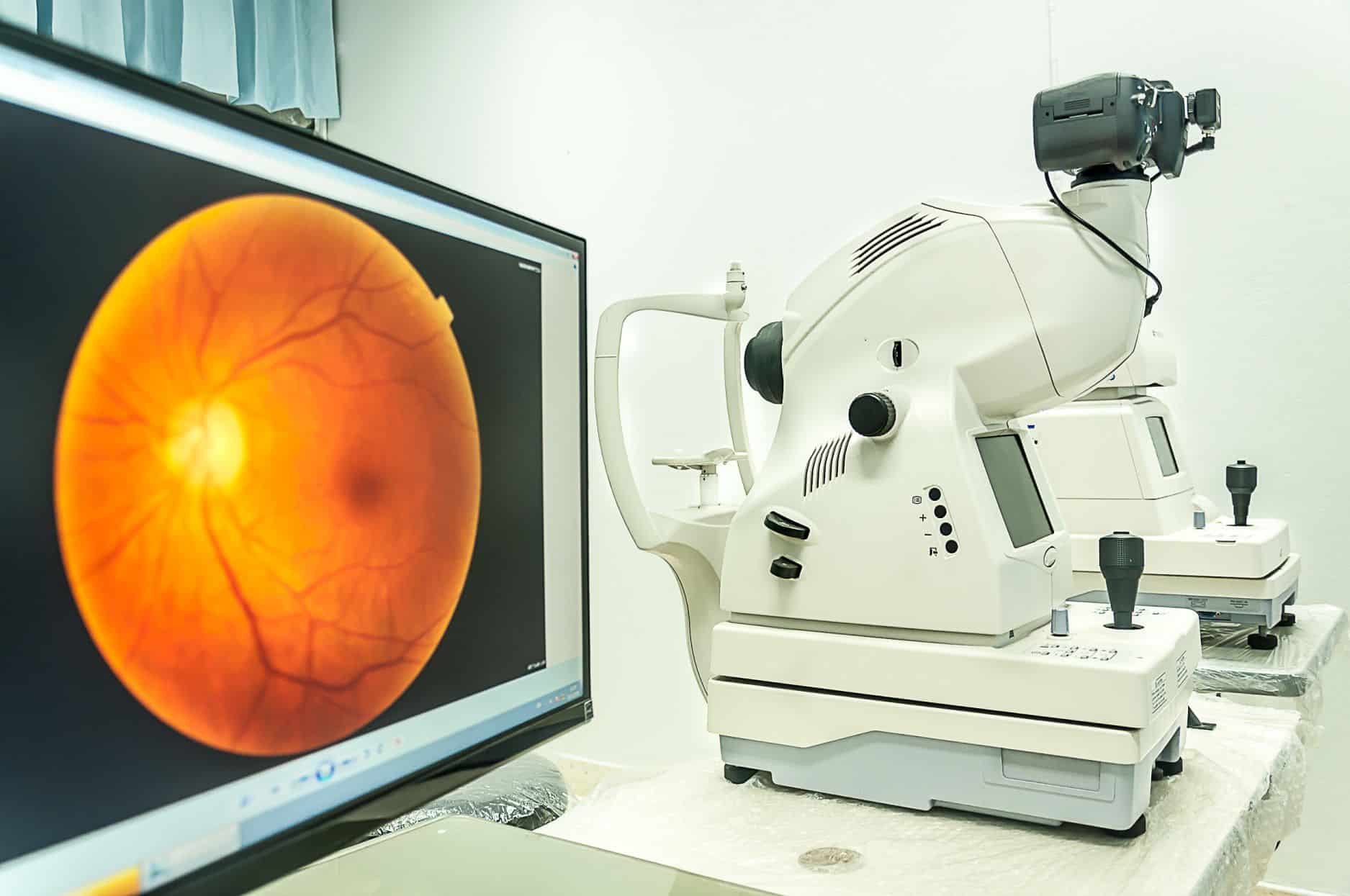
מיפוי רשתית ברמת דיוק גבוהה מאוד על בסיס שיגור קרני אור. בפרט יעיל מיפוי OCT בזיהוי בצקת ברשתית והסטה שלה עקב ה-AMD, והיא תתבצע לאחר צילום הפלורסצאין וכהשלמה לבדיקה זו.
הדרך הראשונה למנוע AMD היא להימנע מגורמי הסיכון ובפרט מהעישון וההשמנה. תזונה שכוללת שפע עלים ירוקים תורמת אף היא להפחתת הסיכון לניוון מקולרי, בזכות העובדה שהם מכילים כמות גדולה של לוטאין וזיאקסנטין, שני קרוטנואידים שמגנים על הרשתית מפני עקה חמצונית ומפני נזקים כתוצאה מקרינת האור. כמו כן מומלץ לשלב בתפריט היומי מאכלים עתירי ויטמין E (נוגד חמצון רב עוצמה), ויטמין C, נחושת ואבץ.
נכון להיום אין תרופה לשלב היבש של הניוון המקולרי, והטיפול מתמקד בעיכוב התפתחות המחלה ובמניעת מעבר לשלב הרטוב והמסוכן יותר. האמצעים שננקטים הם מתן תוספים שכוללים את הוויטמינים והמינרלים הנ”ל וגם זיאקסנטין ולוטאין, מעקב צמוד אחרי מצב המקולה וה-RPE וכן שמירה על בריאות כללית טובה מפני שכאמור ישנו קשר בין עישון, השמנה ויתר לחץ דם להתנוונותה של הרשתית.
בשלב המתקדם של ניוון רשתית הטיפול המקובל הוא הזרקה של חומרים ייעודיים למניעת צמיחה של כלי דם חדשים ולהפחתת כמות הדליפות מאותם כלי דם חדשים שכבר צמחו. ההזרקה היא לזגוגית העין, והיא נחשבת לטיפול יחסית קל שמתבצע באלחוש מקומי.
ישנן 3 תרופות נוגדות VEGF (אותו חומר שמשתחרר במהלך השלב היבש של ה-AMD ומזרז את צמיחתם של כלי הדם הלא רצויים) נפוצות: אבסטין, שהיא בדרך כלל האופציה הראשונה, איליאה ולוסנטיס.
תופעת הלוואי הבעייתית ביותר היא זיהום (אנדופתלמיטיס). השכיחות שלו היא 1 ל-3,000, ואם ישנו כאב, אודם בעין או ירידה בראייה לאחר ההזרקה חשוב מאוד לפנות מידית לרופא המטפל. פרט לכך אין תופעות לוואי (פרט לסיבוכים נדירים), ובכל מקרה מדובר בטיפול בטוח ובעיקר אפקטיבי מאוד. תדירות ההזרקות נקבעת בהתאם למצב המקולה, כשבדרך כלל מדובר על כ-6-8 טיפולים כאלה בשנה.
חשוב מאוד להיות מודעים לגורמים השונים שמאיימים על הרשתית ועלולים להוביל לניוונה. ויתור על עישון, הקפדה על תזונה נכונה, הגנה על העיניים מפני השמש, ובדיקות תקופתיות אצל רופא עיניים בעל ניסיון בזיהוי AMD הן הפעולות ההכרחיות.
בפרט חשוב להגיע למרפאה בעלת הציוד המתקדם ביותר, ואנשי המקצוע המיומנים ביותר אחרי גיל 55 (וגם קודם לכן אם ישנו רקע גנטי) – וזאת מפני שבשלבים הראשונים של הניוון המקולרי אין כאמור פגיעה משמעותית בראייה, אבל ללא אבחון מדויק וטיפול מיטבי המצב עלול להתדרדר, ולהוביל לנזקים חמורים ובלתי הפיכים.

הטיפול הפוטודינמי מתאים רק בחלק מהמקרים והיעילות שלו נחשבת נמוכה יותר בהשוואה לטיפול המתקדם בהזרקות.
במידת הצורך מפנה רופא העיניים את המטופלים גם לאופטומטריסטים עם מומחיות בראייה ירודה - אנשי מקצוע אלה אמונים על התאמת מכשור מתקדם שמסייע לביצוע תקין של פעילויות שגרתיות כגון קריאה.
צרו איתנו קשר – השאירו פרטים ונחזור אליכם בהקדם!